Различные типы кашля время от времени возникают практически у всех. Сам кашель не является заболеванием, а лишь симптомом какой-либо болезни или даже просто защитной реакцией организма на раздражитель. Правильный выбор препаратов важен для эффективности лечения. Ошибка при определении необходимого лекарства в лучшем случае делает терапию неэффективной, а в некоторых ситуациях может и навредить.
У взрослых кашель бывает сухим (непродуктивным) и влажным (продуктивным). В первом случае нужны противокашлевые таблетки, купирующие приступ. Во втором обычно рекомендуются муколитики, изменяющие консистенцию слизи и облегчающие ее отхождение.
Из статьи вы узнаете, какие таблетки эффективны от кашля, и в каких случаях их можно и нужно принимать. При появлении кашля рекомендуется немедленно проконсультироваться с терапевтом. Врач поможет определить причину и характер кашля и выписать подходящий препарат.
Причины кашля у взрослых и виды кашля
Кашель может рассматриваться в том числе как вариант нормы. В ряде случаев он является защитным механизмом, освобождающим дыхательные пути от чужеродных частиц или избытка мокроты.
Механизм кашля
Кашель — это врождённый защитный рефлекс, активируемый при раздражении рецепторов на гортани, трахее или бронхах. По сути, он представляет собой непроизвольный форсированный выдох, направленный на очищение дыхательных путей.
Процесс кашля включает глубокий вдох, последующее смыкание голосовых связок и напряжение дыхательных мышц, после чего происходит резкое раскрытие гортани и мощный выдох ртом, позволяющий удалить из дыхательных путей посторонние частицы и слизь.
Виды кашля
Кашель может быть симптомом различных заболеваний, таких как аллергии, сердечно-сосудистые проблемы, бронхиальная астма и нарушения работы желудочно-кишечного тракта. Если речь идет о заболеваниях дыхательной системы, причиной становится раздражение или воспаление слизистых.
При определении типа кашля врачи учитывают сопутствующую симптоматику:
-
общая продолжительность кашля;
-
осиплость голоса (вплоть до тихой невнятной речи);
-
наличие или отсутствие мокроты;
-
частоту приступов (или позывов);
-
периодичность.
Если кашель не сопровождается отделением мокроты, его называют сухим. Он может возникать на ранней стадии острого бронхита и ларингита (воспаления гортани). Приступ может возникать также при фиброзе легких или при сдавлении трахеи.
Кашель, при котором выделяется мокрота, называется влажным или продуктивным. Количество, вязкость, цвет и запах мокроты могут сильно различаться.
По звучанию выделяют такие виды кашля, как беззвучный, лающий, битональный и глухой ослабленный. По времени приступов различают ночной (типичный для сердечной астмы и туберкулеза) и утренний (характерный для хронического бронхита курильщиков).
По продолжительности кашель делится на:
-
острый (в пределах трех недель);
-
подострый (от трех недель до двух месяцев);
-
хронический (более двух месяцев).
Если сухой кашель становится мучительным, изнуряет организм и снижает качество жизни, а также если нет угрозы образования мокроты, назначают лекарства, подавляющие кашлевой рефлекс. В случае же влажного кашля рекомендуется принимать муколитические и отхаркивающие препараты, которые способствуют разжижению и выведению мокроты из бронхов.
Поверхностный кашель может наблюдаться у фактически здорового человека при вдыхании воздуха с аллергенами, частицами пыли, золы и т. д. Но он также может возникнуть при заболеваниях верхних дыхательных путей.
Причины поверхностного кашля:
-
попадание аллергенов в респираторные органы и реакция гиперчувствительности;
-
«детские» инфекции (коклюш, дифтерия, ветрянка, корь и пр.);
-
ОРВИ, включая грипп, аденовирусную инфекцию и т. д.;
-
воспаление слизистых глотки, гортани и носовых ходов;
-
последствия медикаментозной терапии.
Глубокий непродуктивный кашель обычно обусловлен поражением нижних отделов легких и большинстве случаев сочетается с одышкой и болью в грудной клетке.
Причины сухого кашля:
Лающий кашель является признаком распространения воспалительного процесса на голосовые связки и (или) гортань.
Причины лающего кашля:
Продуктивный кашель сопровождается отхождением мокроты, и после приступа больной чувствует облегчение. Эффективными таблеткам от кашля в данном случае будут муколитики.
Причины влажного кашля:
-
обструкция бронхов;
-
острый гнойный бронхит;
-
вирусная или бактериальная пневмония (воспаление легких);
-
последствия заболеваний сердца, связанных с отеками;
-
доброкачественные или злокачественные новообразования.
При постановке диагноза врач собирает анамнез и обращает внимание на сопутствующие симптомы, такие как боль в груди, повышенная температура, лихорадочное состояние и наличие гноя в мокроте. На основании этих данных он может подбирает и назначает взрослым лекарственную терапию: наиболее эффективные отхаркивающие таблетки от кашля или же препараты, подавляющие кашлевой рефлекс.
К базовым диагностическим методикам относятся внешний осмотр, рентгенография, КТ, анализы крови и мочи. При необходимости проводится бактериальный посев мокроты.
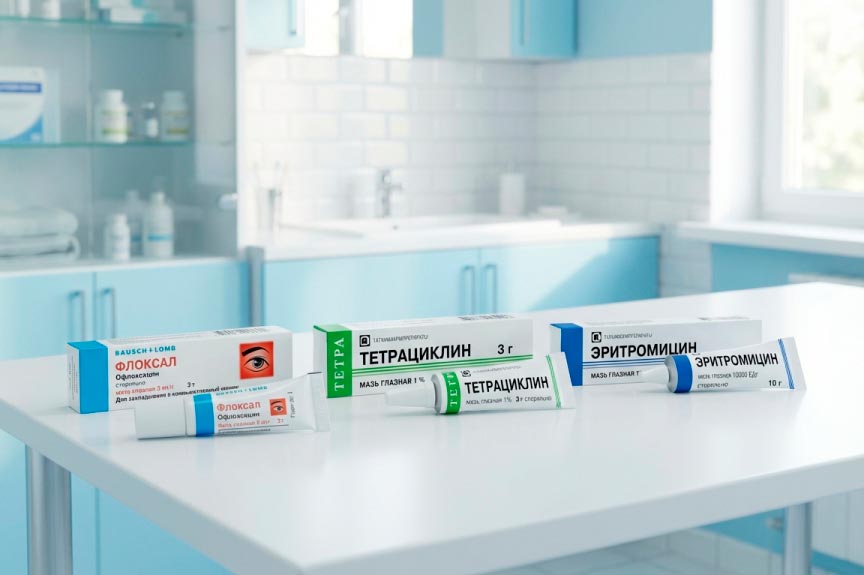
Какие таблетки эффективны от кашля? Классификация и механизм действия
Эффективные таблетки от сухого кашля подобрать непросто. Для его лечения часто используют бутамират. Этот препарат подавляет кашлевой рефлекс и способствует облегчению дыхания за счёт бронходилатирующего эффекта. Его выпускают в виде таблеток, сиропа и капель.
Коммерческие названия таблеток от кашля с бутамиратом (список эффективных таблеток):
-
Синекод;
-
Панатус;
-
Омнитус.
Высокие позиции в рейтинге противокашлевых препаратов занимают также Стоптуссин (бутамират + гвайфенезин), Либексин на основе преноксдиазина и Ренгалин.
Самые эффективные таблетки от продуктивного кашля созданы на основе компонентов, снижающих вязкость бронхиальной слизи (муколитиков) и веществ с отхаркивающим эффектом.
К муколитическим средствам относятся средства на основе амброксола, бромгексина и ацетилцистеина.
При влажном кашле ускорить выведение мокроты помогают некоторые фитопрепараты. К ним относятся экстракты солодки, тимьяна, алтея, термопсиса, подорожника и плюща.
Комбинированные препараты разжижают мокроту, облегчают ее отхождение и снимают приступ. К таким эффективным средствам от кашля относятся таблетки Коделак Бронхо, сироп Бронхипрет и раствор для перорального применения Ренгалин.
Важно!
Строго запрещается вместе принимать противокашлевые средства и муколитики, поскольку это сочетание неизбежно приведет к застою мокроты. Это особенно опасно для ребенка, поскольку на фоне относительно слабого кашлевого рефлекса слизь может закупорить бронхи и вызвать дыхательную недостаточность.
Продолжительность действия
Продолжительность действия лекарственных препаратов, особенно тех, которые используются для лечения респираторных заболеваний, зависит от их типа, состава и способа введения.
Препараты в таблетках начинают работать медленнее, чем жидкие лекарственные формы, но и действие у них более продолжительное. К примеру, бутамират в таблетках с модифицированным высвобождением убирает кашель на 8–12 часов, а сироп всего на 6 часов.
С группой муколитиков благодаря разнообразию активных веществ все немного сложнее. Проверенный временем бромгексин из-за особенностей метаболизма начинает работать только через 2–5 дней от начала регулярного приёма, а амброксол из той же группы всего через 30 минут. Время действия амброксола также будет зависеть от формы. Обычные таблетки необходимо принимать каждые 6–8 часов, капсулы с пролонгированным действием — каждые 12 часов.
Важно: препараты с отхаркивающим действием на ночь принимать не рекомендуется. Это связано с тем, что препарат способствует отхождению мокроты, и если принять его перед сном, это может привести к ночному приступу кашля.
Как правильно выбрать таблетки от кашля?
При выборе эффективных таблеток от кашля взрослым важно учитывать возраст и наличие сопутствующих заболеваний. Способ их применения, а также список показаний и противопоказаний можно прочитать в инструкции.
Перед началом лечения необходимо обратиться к своему лечащему врачу. Врач поможет определить причину кашля, вызван ли он простудой, аллергией либо каким-то другим серьезным заболеванием.
Визит к врачу обязателен в следующих случаях:
-
в мокроте обнаруживается примесь гноя или прожилки крови;
-
кашель мучает более одной недели;
-
несколько дней держится высокая температура;
-
появилась одышка;
-
беспокоят боли в груди.
При продуктивном кашле категорически противопоказаны противокашлевые препараты, поскольку они помешают очищению дыхательных путей. Купируя симптоматику, они «загонят» болезнь внутрь. К примеру, острый бронхит перейдет в хроническую форму, в то время как эффективные отхаркивающие таблетки от кашля помогли бы организму справиться с воспалением за 2-3 дня.
Наиболее частоый вопросы (FAQ)
1. Какие таблетки лучше при сухом кашле, а какие — при влажном?
При сухом кашле показаны препараты, подавляющие кашлевой рефлекс (в топе Омнитус, Коделак НЕО, Синекод). При влажном вам потребуются муколитические и отхаркивающие препараты, чтобы улучшить отхождение мокроты (Амброксол, АЦЦ, Гербион).
2. Можно ли одновременно принимать противокашлевые и отхаркивающие таблетки?
Одновременный их прием категорически противопоказан, т. к. мокрота будет скапливаться, закупоривая бронхи, вызывая дыхательную недостаточность и провоцируя воспаление легких.
3. Сколько времени необходимо пить препарат?
Дозировка и продолжительность курса зависят от основного заболевания, клинической картины, возраста пациента, типа лекарства и формы выпуска. К примеру таблетки от кашля с термопсисом пьют по 1 таблетке 3 раза в день в течение 3–5 дней.
4. Есть ли безопасные препараты от кашля для пациентов с хроническими болезнями?
Да, лекарства для лечения кашля у пациентов с хроническими заболеваниями есть, но их выбор требует консультации с терапевтом или пульмонологом, т. к. нужно учитывать характер заболевания и его проявления. Самые безопасные варианты — муколитики типа АЦЦ и фитопрепараты на основе чабреца или подорожника.
Где купить эффективные таблетки от кашля взрослым?
В интернет-аптеке Farmani представлен широкий ассортимент препаратов от кашля по доступным ценам. Все лекарственные средства прошли процедуру сертификации. Для постоянных клиентов предусмотрена гибкая система скидок. На сайте аптеки Farmani вы можете получить консультацию специалиста-фармацевта.
Выбирая, какие таблетки или сироп купить, нужно ориентироваться на характер кашля. Препараты, подавляющие кашлевой рефлекс, нельзя пить параллельно с отхаркивающими и муколитиками. Если кашель беспокоит несколько дней подряд, нужно идти к врачу, а не заниматься самодиагностикой и самолечением. Прием неподходящих лекарств может ухудшить ситуацию.
Автор: Владимир Плисов,
Врач, окончил Саратовский государственный медицинский университет.
Литература
-
Дворецкий JIM., Дидковский НА Кашляющий больной. Consilium Medicum. — 2003; 5 (10): 552–7.
-
Кашель: причины, диагностика, лечение/ Жаркова Н.Е.// РМЖ — 2006 — №16.
-
Синопальников А.И., Клячкина И.Л. Кашель. Consilium Medicum. 2004;6 (10): 720–8.
-
Клинические рекомендации «Острые респираторные вирусные инфекции (ОРВИ) у взрослых». Разраб.: Национальное научное общество инфекционистов, Российское научное медицинское общество терапевтов. — 2021.